Se estima que las vacunas han salvado más de mil millones de personas desde su creación, y según la Organización Mundial de la Salud (OMS) nos ahorran 2,5 millones de muertes anuales. Se trata de la mayor apuesta de la humanidad para dar punto final a la pandemia de la COVID-19. Pero, ¿sabemos realmente qué es una vacuna? ¿Qué tipos de vacunas existen? ¿Qué es la inmunidad de rebaño de la que tanto se oye hablar?
Las vacunas son medicamentos que contienen compuestos necesarios para generar una respuesta inmunitaria capaz de prevenir la infección de uno o varios patógenos. Éstas pueden generar dos tipos de respuestas: las humorales y las celulares. La primera hace referencia a la producción de anticuerpos y la segunda a la eliminación de células infectadas para evitar la propagación del virus.
Una buena vacuna debe cumplir los siguientes 3 criterios: ser segura, los efectos secundarios deben ser mínimos y, por supuesto, no provocar la enfermedad que intentan evitar; ser eficaces, deben ser capaces de prevenir la enfermedad a corto (fuerte respuesta inmune) y largo plazo (memoria inmune); asequible, deben tener un coste asumible en fabricación y transporte.
Tipos de Vacunas
Las vacunas existentes podemos clasificarlas en 4 grandes categorías: vacunas basadas en organismos inactivos, basadas en organismos atenuados, vacunas de macromoléculas y vacunas de ácidos nucleicos (ADN o ARN). En las siguientes líneas iremos desarrollando sus fundamentos, así como sus ventajas y desventajas.
Vacunas de Organismos Inactivos
Se basan en la administración del propio patógeno inactivo (Figura 1) del que queremos prevenir la infección. Al ser desactivado, éste no es capaz de generar la enfermedad, pero el sistema inmune del individuo vacunado es capaz de “estudiar” el patógeno inactivado y generar una respuesta frente a él. Como ejemplo de una vacuna de este tipo tenemos la vacuna de la polio.
Una de las desventajas de este tipo de vacunas es que requieren incluir compuestos químicos denominados adyuvantes que “simulen” que el patógeno está vivo y cause daño, de lo contrario el sistema inmunitario no se despertaría y por tanto no nos inmunizaríamos. Pero también tienen ventajas, y es que son fáciles de producir y almacenar y además son muy seguras. Pero no son tan efectivas como otras, por lo que suele ser necesaria la administración de más de una dosis.

Vacunas de Organismos Atenuados
Se basan en emplear una versión debilitada (atenuada) del patógeno. Esto hace que el virus sea fácilmente controlado por el sistema inmune y el individuo vacunado no desarrolle síntomas ni la enfermedad. Su virtud radica en que el patógeno, al estar vivo, se replica dentro de nuestro cuerpo simulando mejor una verdadera infección. Esto hace que la respuesta inmune generada sea más fuerte y duradera que usando organismos inactivos.
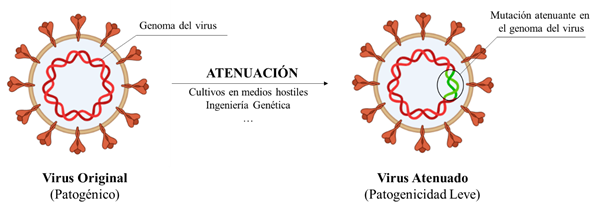
Pero esa misma virtud puede convertirse en desventaja en individuos inmunocomprometidos, es decir, personas cuyo sistema inmune está debilitado y no es capaz de hacer frente a esta versión del virus, corriendo el riesgo de desarrollar síntomas. En esta categoría entrarían: niños con inmunodeficiencias, personas con VIH, o pacientes que toman inmunosupresores. Como ejemplo de este tipo de vacunas tenemos la vacuna triple vírica (sarampión, rubeola y parotiditis).
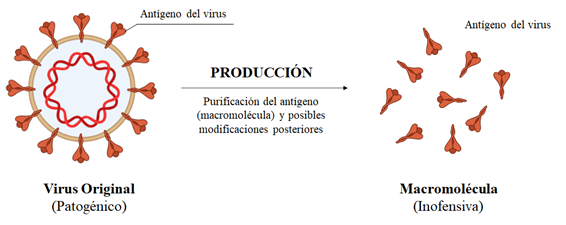
Vacunas de Macromoléculas
Como su nombre indica, en lugar de contener directamente el patógeno contiene grandes moléculas (macromoléculas) que forman parte de él. Estás moléculas por sí solas no son suficientes para provocar la enfermedad en el individuo al que se inoculan, pero sí para que su sistema inmunitario reconozca la amenaza, la estudie, y monte una respuesta en consecuencia. Como ejemplos de estas vacunas tenemos la vacuna del meningococo o la de la hepatitis B.
Entre sus ventajas está su estabilidad, fácil almacenamiento y gran seguridad. Por otro lado, como desventaja tenemos que su fabricación es más compleja, que requieren adyuvantes para hacerla realmente efectiva, y que suele ser necesaria más de una dosis.
Vacunas de Ácidos Nucleicos
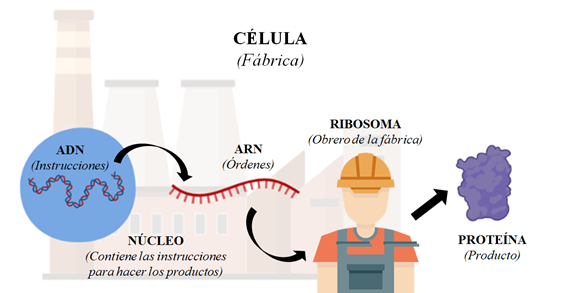
Antes de explicar este tipo de vacunas debemos conocer cómo funciona el flujo de información en una célula. Brevemente, la célula, como si de una fábrica en miniatura se tratase, necesita instrucciones para funcionar (Figura 4). Esas instrucciones vienen escritas en el ADN, pero los obreros de la célula (los ribosomas) no son capaces de leerlo, y necesitan que sea traducido a un idioma que ellos entiendan; el ARN. Una vez tienen el ARN, los ribosomas se ponen a construir lo que sea que ponga en esas instrucciones; puede ser insulina (para regular niveles de azúcar), tubulina o actina (material de construcción para otras células), enzimas digestivas, etc.
Así pues, estas vacunas son muy distintas a las anteriores: en lugar de inocular directamente un patógeno o fragmentos de este, en la vacuna se administra la “información” (en forma de ADN o ARN) para que nuestro organismo por sí mismo construya directamente fragmentos inertes e inofensivos del patógeno. Por ejemplo, en el caso de las vacunas para la COVID-19, la información que llevan todas las vacunas aprobadas hasta ahora es para la construcción de la espina del Sars-CoV2. Ésta es la “llave” que usa el virus para entrar a nuestras células, pero que de por sí sola no causa daño. (Figura 5).
Entonces, ¿en qué se diferencian todas las vacunas aprobadas? Grosso modo, difieren en el método que siguen para llevar la información a las células. Como el ADN y el ARN no pueden entrar directamente, estas vacunas requieren diversas estrategias. Por ejemplo, el ARN puede meterse en liposomas, que son gotitas de grasa (como las vacunas de Pfizer y Moderna para la COVID19); o en un vector viral, un virus que actuaría como cajita en la que se transportaría el ADN de interés (como las vacunas de AstraZeneca, Johnson&Johnson y Sputnik V para la COVID19).
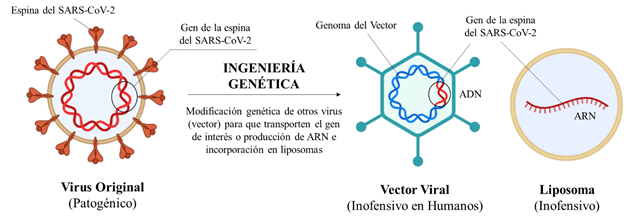
Las ventajas y desventajas de estas vacunas dependen de la combinación del vehículo (liposoma o vector viral) y de la molécula empleada (ADN o RNA), y son complejas de explicar una por una, ya que también dependen de la perspectiva, si se mira desde la logística de distribución o características biológicas. Por ejemplo: El RNA es más inestable que el ADN y se degrada fácilmente, lo cual lo convierte en una desventaja para su almacenamiento y distribución, pero al mismo tiempo esta inestabilidad hace que sean más seguras ya que no duran mucho dentro del organismo y desaparecen rápidamente.
Por último, contrariamente a una idea que se ha extendido por la sociedad; no, las vacunas basadas en moléculas de ácidos nucleicos no pueden alterarnos genéticamente, para ello necesitarían incorporar compuestos que ya desarrollaremos en futuros artículos. Y sí, todas las aprobadas hasta ahora han respetado todos los procesos de evaluación y son seguras y eficaces en humanos.
Inmunidad de Rebaño
La vacunación no puede proteger a todos individuos de la población por dos razones: La vacunación no es 100% eficaz, cada persona es un mundo, habrá personas que pese haber sido vacunadas su sistema inmunológico no será capaz de desarrollar una respuesta inmune suficientemente fuerte como para otorgarle protección. Además, existen individuos que no pueden vacunarse por distintas razones y condiciones médicas. La salud de estas personas se basa en que el resto de las personas que las rodean estén vacunadas. Para poder infectarse, una persona debe exponerse al patógeno, sin exposición no hay infección. Este fenómeno se conoce como inmunidad de rebaño o grupo (figura 6).
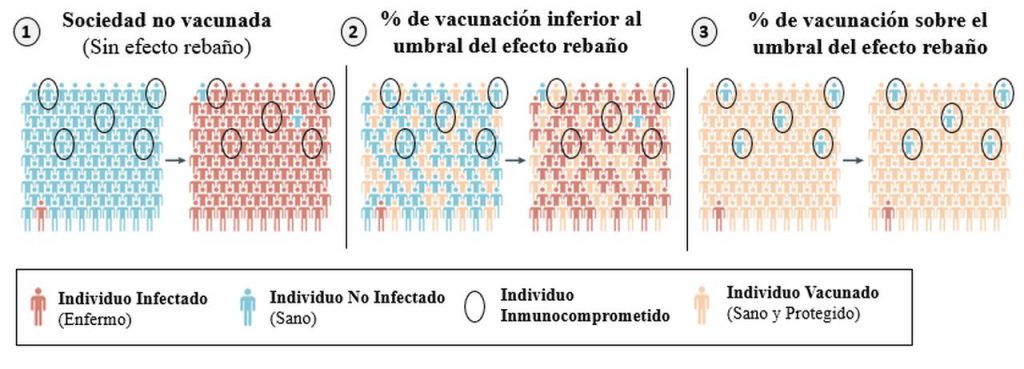
El porcentaje de vacunación mínimo necesario para alcanzar la inmunidad de rebaño depende de la transmisibilidad (capacidad de contagiar) de cada patógeno. Para aquellas infecciones fácilmente transmisibles, el porcentaje es muy alto (sarampión >95% de cobertura) mientras que para aquellas con una baja transmisibilidad el porcentaje necesario es más bajo (rubeola <86%). Aunque los porcentajes para alcanzar el umbral parezcan muy altos, la buena noticia es que no es blanco o negro. Niveles de cobertura superiores al >30-40% pueden reflejarse en una menor transmisión del patógeno y hacer más segura una sociedad, especialmente si la cobertura alcanza a los individuos de riesgo, aquellos a los que enfermar puede suponerles un riesgo incluso vida, y de gran exposición al público, aquellos que por su contacto cercano con un gran número de personas son potenciales supercontagiadores.
La desaparición de las enfermedades
Hay enfermedades potencialmente mortales y otras que dejan grabes secuelas, evitarlas es el gran objetivo de la salud pública, y la vacunación es nuestra mejor arma. Gracias a ella la esperanza y calidad de vida ha aumentado, especialmente en la infancia (figura 7). La vacunación trae beneficios también a nivel económico. Además de suponer un gran ahorro para el gasto público, ya que no debe gastarse tanto dinero en tratamientos, una sociedad sana es una sociedad productiva. La prevención es la mejor cura, y la vacunación nos beneficia a todos.
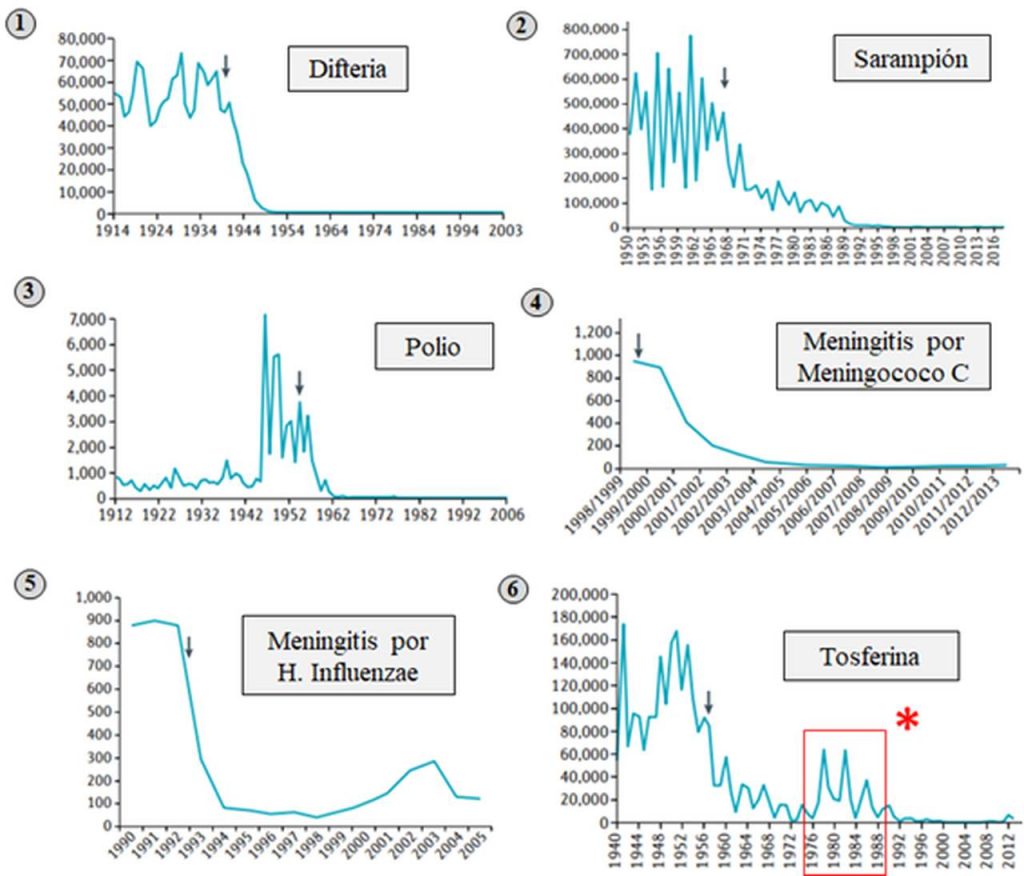
El éxito de una campaña de vacunación depende de muchos factores. Uno de ellos es la capacidad de mutar, es decir, de cambiar y por tanto camuflarse, actuando como un virus nuevo para el que no hay defensas. Como ejemplo de ello tenemos el virus de la gripe. Éste, debido a su naturaleza, muta muy fácilmente lo cual hace necesaria la administración anual de vacunas. Otros virus sin embargo, no cambian tanto y una única administración suele ser suficiente, el caso del virus del sarampión por ejemplo. Otro factor importante es la existencia de reservorios, es decir, animales no-humanos capaces de infectarse y por tanto contener el patógeno. Así pues, la vacunación de humanos en ciertos casos no es suficiente para la completa erradicación de una enfermedad.
Imágenes
- Figura 0: http://thecitizen.es/actualidad/vacunas
- Figuras 6 – 7: A. Pollard et al. Nature Reviews Immunology 2020 (modificadas).
- El resto de figuras son de elaboración propia gracias a la plataforma BioRender
Fuentes y bibliografía para saber más
- https://www.who.int/news-room/commentaries/detail/vaccines-the-powerful-innovations-bringing-who-s-mission-to-life-every-day
- Capítulo 17: Enfermedades Infecciosas y Vacunas. Owen J.A., et al., et al. Inmunología. 7ºEd. McGrawHill. Pp. 574-585.
- Chapter 14: Vaccination. Mak, T. W., et al. (2008). Primer to the immune response. 1ºEd. Elsevier. Pp. 227-246.
- Pollard AJ, Bijker EM. A guide to vaccinology: from basic principles to new developments. Nat Rev Immunol. 2020;21(February).
- Iwasaki A, Omer SB. Why and How Vaccines Work. Cell. 2020;183(2):290–5.